
Las muertes evitables

El impacto de la pandemia en la mortalidad materna de El Salvador, Guatemala, Honduras y México.

La pandemia por COVID-19 reveló las carencias de los servicios de salud sexual, reproductiva, materna y neonatal en Centroamérica y México, donde las muertes maternas incrementaron en los últimos 18 meses. El miedo al contagio, la falta de atención gineco-obstétrica en medio de la saturación hospitalaria por la pandemia, la precarización de los sistemas sanitarios y la afectación particular de la COVID-19 en mujeres embarazadas fueron unas de las causas de ese incremento.

Por Mariana Mora, Vienna Herrera, Carmina de la Luz, Dánae Vílchez y Claudia Palacios*
Antes de la pandemia, El Salvador, Guatemala, Honduras y México avanzaban a distintos ritmos en la reducción de la mortalidad materna, apegados a los Objetivos de Desarrollo Sostenible para el 2030 que firmaron los Estados miembros de las Naciones Unidas en 2015. La Razón de Mortalidad Materna o RMM ha sido el indicador estándar para medir esos progresos y se refiere al número de muertes maternas por cada 100 mil nacidos vivos en un periodo determinado, generalmente anual.
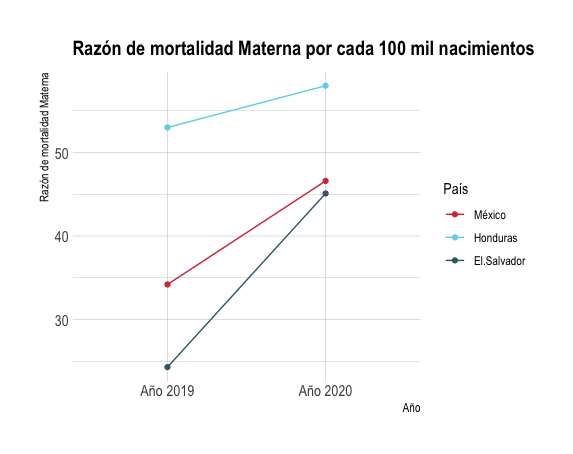
De acuerdo con cifras del Banco Mundial, México pasó de tener 55 muertes maternas por cada 100 mil nacimientos en el año 2000 a 34.2 en 2019. El Salvador registraba una RMM de 73 en el 2000 y para 2019 se redujo a 24.3, la más baja en este comparativo y una de las más bajas de Centroamérica, muy por debajo de Honduras y Guatemala. Honduras presentaba una tasa de 85 muertes que se redujo a 53 en 2019. Finalmente, Guatemala pasó de una RMM de 161 muertes en el año 2000 a 101 en 2019. Esta tendencia no solo se interrumpió con la pandemia, en algunos casos significó un retroceso de casi 20 años en la mitigación de estas muertes.
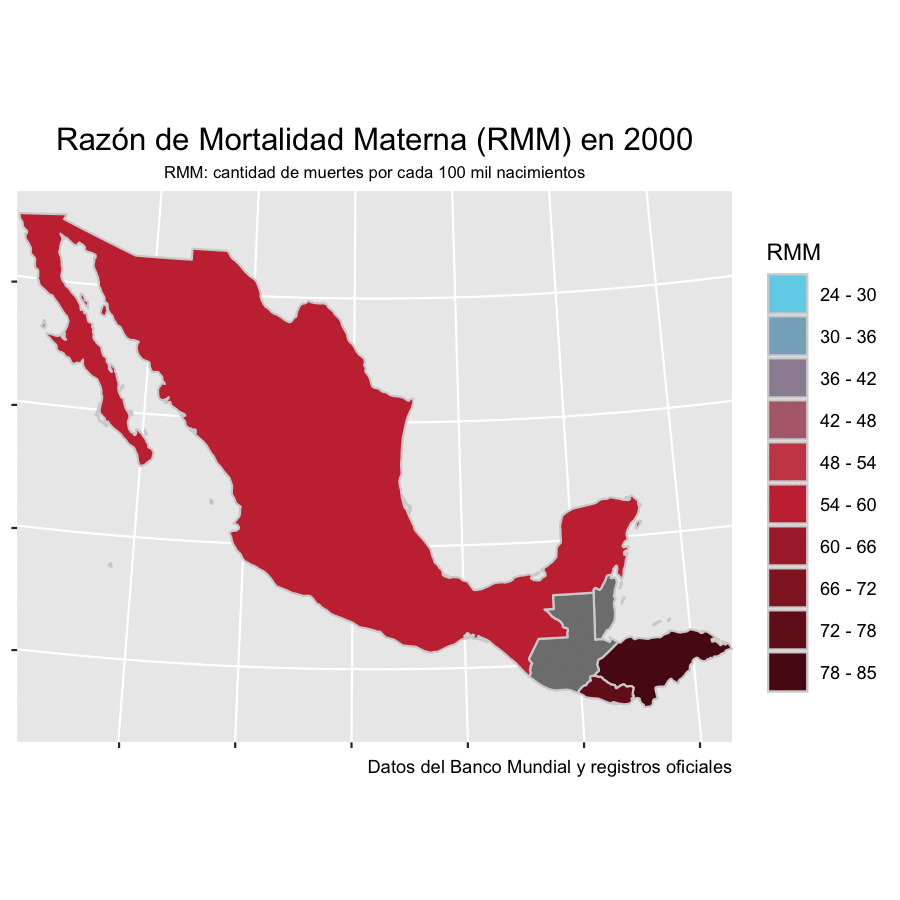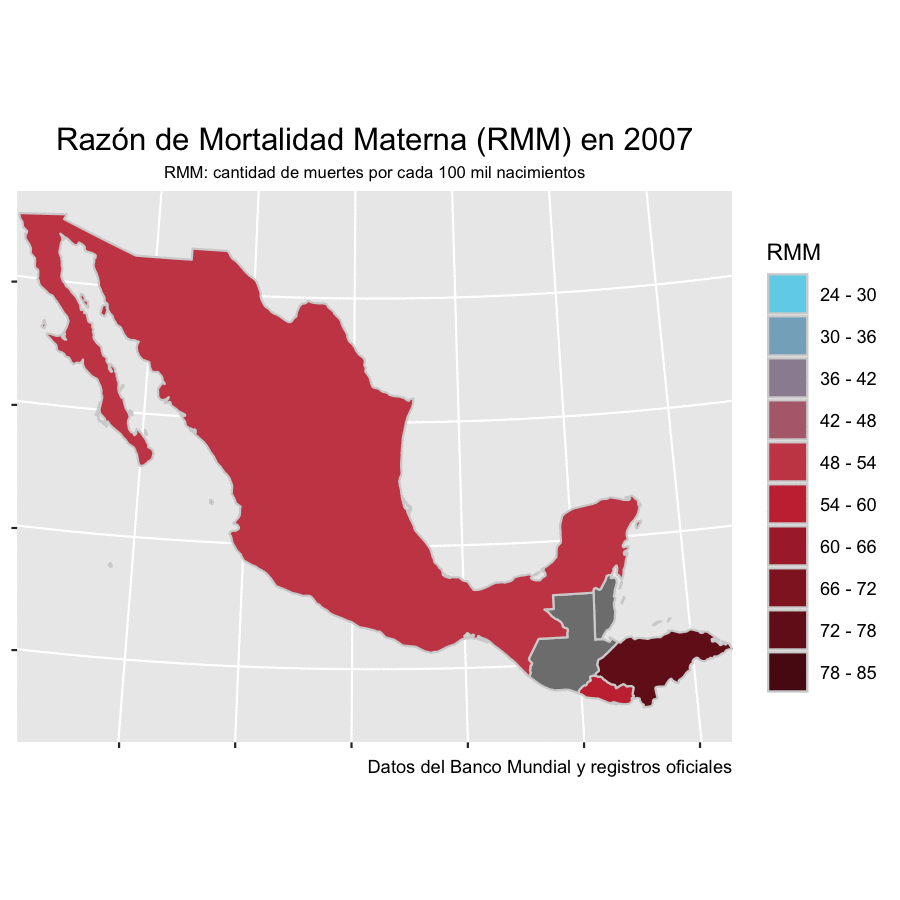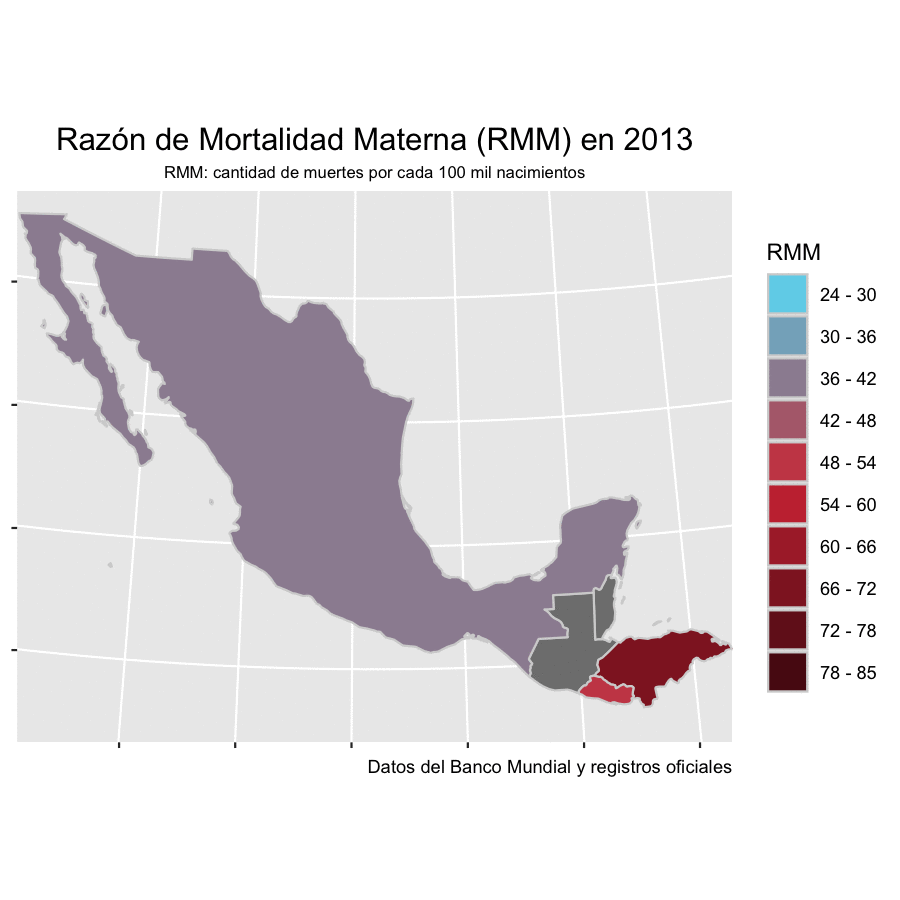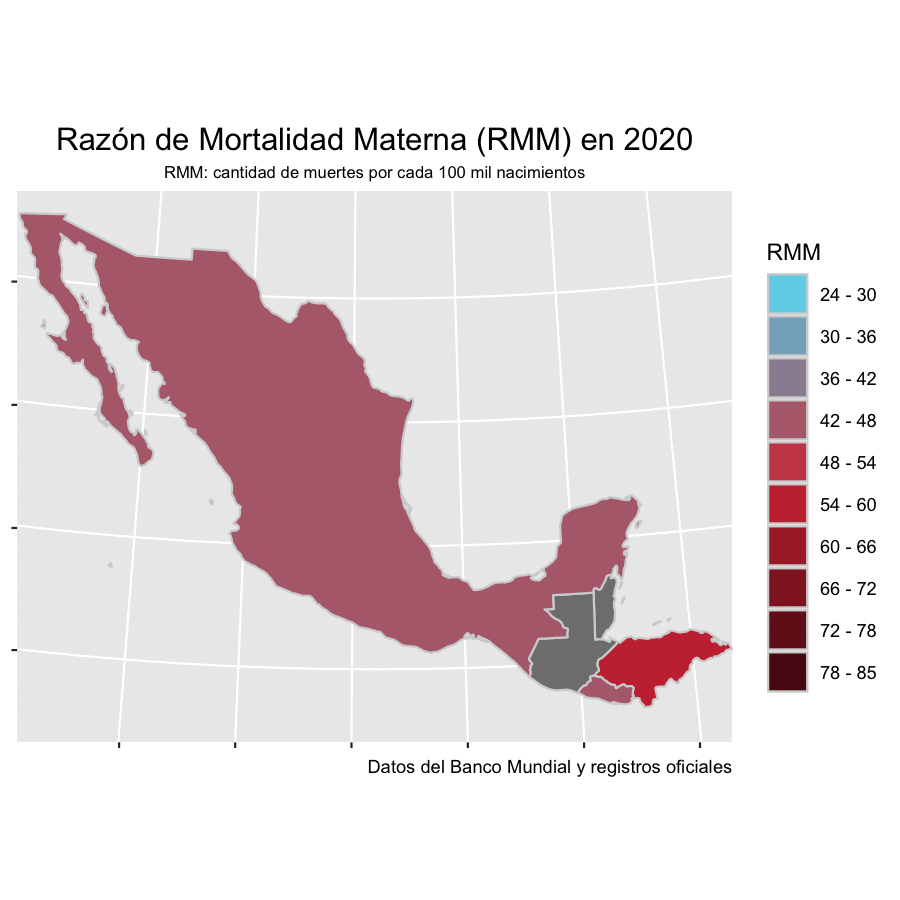
Antes de la pandemia, en América Latina y el Caribe morían, en promedio, 67.2 mujeres por cada 100 mil nacimientos vivos, de acuerdo con los datos que la Organización Panamericana de la Salud (OPS) publicó en su informe de 2019.
Una muerte materna es el fallecimiento de una mujer durante el embarazo, el parto o el puerperio, es decir, el periodo después del nacimiento hasta la primera menstruación.
Aunque no hay una actualización de datos de la región completa -una de las más afectadas por la pandemia, con 45 millones 963 mil 814 casos de COVID-19- ha habido, en general, un incremento en las muertes maternas. El virus llegó a una diversidad de condiciones geográficas, económicas y culturales que derivó en resultados diferentes para cada país.
El Salvador, que mantenía la RMM más baja de mortalidad materna de este comparativo hasta 2019, registró 45.1 fallecimientos por cada 100 mil nacimientos en 2020, lo que significó un incremento del 85.5% en un año. El incremento en Honduras fue apenas del 9.43%, pasando de 53 muertes en 2019 a 58 en 2020; sin embargo, la Secretaría de Salud de ese país advierte que la cifra real de 2020 puede ser mayor ya que hay muertes maternas del Hospital Escuela Universitario sin registrar aún. México pasó de tener una RMM de 34.2 en 2019 a 46.6 en 2020, con un aumento de 36.2% en el registro. Pero, en estos dos últimos países, el panorama empeora aún más en 2021. En Honduras la RMM aumentó en lo que va del año un 93.73% respecto del 2019 y en México un 69.59%. Al cierre de esta edición el Ministerio de Salud de Guatemala no entregó los datos correspondientes.
Muertes que se pueden evitar
Organizaciones y especialistas de estos países que trabajan por los derechos sexuales y reproductivos de las mujeres coinciden en que la mayor parte de las muertes maternas podrían evitarse. Antes de la pandemia, las causas principales eran hemorragias y trastornos hipertensivos y la mayoría estaban relacionadas con falta de acceso a servicios de salud integrales durante el embarazo, parto o puerperio.
“La mortalidad materna es considerada un indicador de justicia social. Con el conocimiento científico y la tecnología contemporánea se espera que solamente el 15% de los partos se compliquen.”
Hilda Argüello, secretaria técnica del Observatorio Mexicano de Mortalidad Materna (OMM).
El Grupo de Trabajo Regional para la reducción de la mortalidad materna sostiene en su informe de 2021 que estas muertes tienen una relación intrínseca con:
- Inequidades en el ingreso per cápita.
- Baja escolaridad.
- Desnutrición.
- Falta de acceso a agua potable.
- Poco gasto público en salud.
- Ubicación geográfica desventajosa.
- La pertenencia a población indígena, afrodescendiente o adolescente y la discapacidad, entre otros factores.
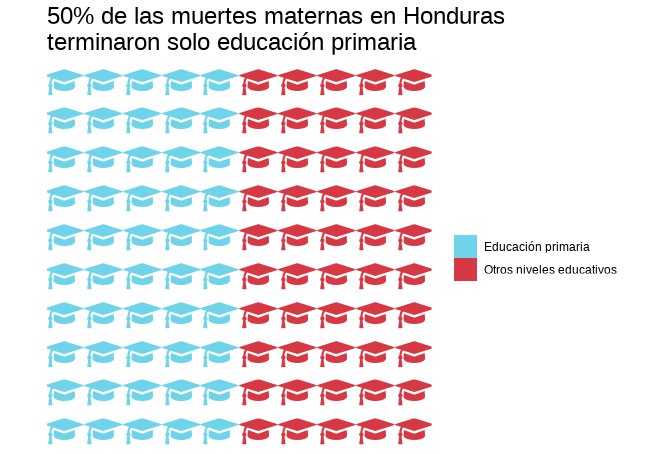
Estas intersecciones se reflejan en los datos de mortalidad materna de los cuatro países. En Honduras, el 50% de las muertes maternas de los últimos diez años han sido de mujeres con escolaridad de primaria y el 68.9% eran amas de casa.
En Guatemala, el 45% de las muertes maternas registradas entre enero y noviembre de 2020 fueron mujeres mayas. Además, cuatro departamentos suman el 47.22% de los casos: Huehuetenango, Alta Verapaz, Quiché y San Marcos, que son territorios con una alta concentración de población indígena y marcados históricamente por el conflicto armado. En México, el 77.89% eran mujeres que no tenían un trabajo y el 41.52% no estudiaron o terminaron solamente la primaria. En El Salvador, el 77.27% de las muertes maternas registradas en 2021 corresponde a mujeres que vivían fuera de las cabeceras departamentales que se centralizan los servicios de salud de segundo y primer nivel.
Lo que la pandemia empeoró

La pandemia no solo afectó de forma dispar a la región en términos de mortalidad materna, sino que hizo más evidentes la desigualdades. “Reveló la fragilidad de muchos de los sistemas de salud de nuestros países”, expone el doctor Bremen de Mucio, asesor regional en salud materna de la Organización Panamericana de la Salud (OPS). Por otro lado, el experto hace énfasis en que el exceso de muertes maternas en la región es complejo y multifactorial: “habría que observar si se tomaron medidas específicas para la pandemia, la disponibilidad de vacunas y el compromiso de los Estados para priorizar a las embarazadas, además de los determinantes sociales del acceso a la salud y los sistemas de vigilancia y registro que tiene cada país”.

La pandemia reveló la fragilidad de muchos de los sistemas de salud de nuestros países”
Dr. Bremen de Mucio, asesor regional en salud materna de la Organización Panamericana de la Salud (OPS).



Por otro lado, el experto hace énfasis en que el exceso de muertes maternas en la región es complejo y multifactorial: “habría que observar si se tomaron medidas específicas para la pandemia, la disponibilidad de vacunas y el compromiso de los Estados para priorizar a las embarazadas, además de los determinantes sociales del acceso a la salud y los sistemas de vigilancia y registro que tiene cada país”.
Una causa común en los cuatro países en el incremento de la mortalidad materna fue la reducción de consultas prenatales durante la pandemia. Este fenómeno tiene varias razones:
- El temor de las mujeres a ser contagiadas en centros de salud.
- La disminución en la disponibilidad de consultas.
- La saturación de unidades médicas.
- La reducción del personal de salud por sus propias comorbilidades.
- La restricción de movilidad que significó la cuarentena en algunos países.
Pero hay otros motivos que tienen raíces más profundas que anteceden a la crisis sanitaria como la falta de autonomía económica de las mujeres o las carencias en el primer nivel de atención.
En Honduras “no hubo protocolos para dar directrices de qué tipo de atención se iba a dar, qué centros de salud iban a estar disponibles, qué centros asistenciales para este tipo de necesidades iban a seguir teniendo las mujeres”, sostiene Karol Bobadilla, abogada de Optio, una organización que promueve los derechos sexuales y reproductivos de niñas y mujeres en Centroamérica. Karol trabaja en el programa Siempre Vivas, un proyecto de acompañamiento a familias víctimas de mortalidad materna en Honduras. La abogada explica que la falta de protocolos y desinformación derivaron en un miedo muy fuerte en las mujeres y sus familiares y esto provocó que muchas dejaran de asistir a sus controles prenatales.
Por el contrario, la Secretaría de Salud en México publicó en abril de 2020 un lineamiento de atención a los embarazos, partos y puerperios durante la pandemia que retomaba propuestas hechas por organizaciones civiles, la academia y activistas. El documento sugería que los partos se resolvieran en el primer nivel de atención para limitar los ingresos hospitalarios a emergencias obstétricas y declararon la atención a la salud materna como un servicio esencial. Sin embargo, el lineamiento se limitó a emitir recomendaciones a los estados y no determinó indicadores para medir su implementación, así que cada entidad actuó como quiso o pudo, lo cual se reflejó en la reducción del 38.53% de consultas prenatales en 2020 con respecto a las que se dieron en 2019. Aunque en varias ocasiones se buscó la declaración de la Secretaría de Salud sobre los resultados de dicha estrategia, al cierre de este reportaje las autoridades no habían respondido.
También en abril de 2020, el Ministerio de Salud de El Salvador emitió lineamientos de atención para embarazadas durante la pandemia, pero las indicaciones fueron todo lo contrario al caso mexicano: se estableció que en el ámbito del primer nivel se suspendía la atención ginecológica y obstétrica, la inscripción por primera vez de embarazadas y el control prenatal básico. También se interrumpieron los servicios de ultrasonografía y exámenes de laboratorio para las pacientes. Según dicho instrumento la atención a mujeres se limitó a emergencias obstétricas y ginecológicas. Como resultado de lo anterior, en 2020 el Ministerio de Salud registra 6 mil 681 atenciones maternas menos, en comparación con 2019.
La falta de políticas públicas claras también afectó el número de consultas prenatales en Guatemala. Una funcionaria del área de vigilancia epidemiológica que pidió anonimato reconoce que no hubo cambios durante la contingencia. “El llamado a proteger a las embarazadas, como población de riesgo en la pandemia, fue muy débil a nivel institucional”, declaró. En 2019 se registraron 842 mil 170 atenciones a embarazadas en el sistema de salud pública, y esa cifra se redujo a 722 mil 619 en 2020.
Antes de la pandemia ya había una crisis

Aunque la falta de protocolos, las fallas en su implementación o incluso los lineamientos que restringieron los servicios de atención materna en estos países están ceñidos al contexto de la pandemia, hubo carencias en los servicios de salud pública que precedían a la crisis sanitaria y se hicieron más evidentes ahora. La ex ministra de salud de Guatemala, Lucrecia Hernández Mack, califica al sistema público con un rezago de más de 40 años. “Según la norma, tiene que haber un puesto de salud por cada 2 mil 500 habitantes, pero los que hay apenas cubren 6.5 millones de personas, que es la población que el país tenía a mediados de los 70”, explica la salubrista.
En Honduras, la Secretaría de Salud emitió una ordenanza para que se atendieran únicamente pacientes sospechosos de COVID-19, lo cual limitó el acceso a los servicios sexuales, reproductivos y maternos, que ya eran inasequibles para muchas mujeres. “Las que viven en zonas rurales tienen un mayor riesgo porque en esas comunidades no hay centros de salud o es una unidad de salud manejada generalmente por alguna auxiliar de enfermería”, comenta Marianela Martínez, médica de la organización Optio, y explica que este personal “hace un esfuerzo sobrehumano para poder atender a estas mujeres, pero sabemos que no tiene todas las competencias para poder determinar si una mujer presenta un factor de riesgo de mucha complicación o de referirla de forma oportuna”.
La falta de acceso a estos servicios en México también se concentra en contextos rurales o alejados de las grandes ciudades. El Observatorio de Mortalidad Materna ha monitoreado la centralización de los servicios de salud materna en hospitales y el abandono a las unidades de atención de primer nivel, que son las más numerosas y cercanas a la mayoría de las mujeres. “Encontramos que el primer nivel queda fuera de la atención a los partos, no estabiliza a las mujeres que llegan con alguna complicación y no está coordinado con el segundo nivel para derivarlas”, declara la secretaria técnica del Observatorio y médica, Hilda Argüello. Por otro lado, el Comité Promotor por una Maternidad Segura, del cual se deriva el Observatorio, ha puntualizado su crítica a esta forma de atender la maternidad. “Tenemos un modelo obsoleto que ya no cumple con lo que nos dice la literatura y la evidencia científica respecto a cómo debemos de brindar servicios de salud materna y reproductiva”, sostiene David Meléndez, médico y secretario técnico del Comité.
Cuando un país tiene un primer nivel de atención desmantelado, las mujeres embarazadas no acceden a un control prenatal integral y es más difícil que se detecten anormalidades que pudieran ser fácilmente contenidas. Por esto, muchos embarazos que podían ser atendidos de forma oportuna se complican y las mujeres llegan al parto en condiciones graves.

En El Salvador, el país que tenía la menor razón de mortalidad materna de este comparativo antes de la pandemia, había lineamientos de atención basados en redes de promoción de salud y vigilancia epidemiológica en las que participaba el Ministerio de Salud junto con organizaciones locales y liderazgos comunitarios. Estas redes contaban con unidades de atención comunitarias y hogares de espera materna que se encargaban de dar seguimiento a los embarazos. Estos espacios eran especialmente importantes para las mujeres de zonas rurales, donde el acceso a servicios de salud y la posibilidad de movilización en una emergencia es limitado. Sin embargo, muchos de estos espacios se cerraron en 2019 cuando Nayib Bukele asumió el gobierno y puso alto a los programas que venían de administraciones pasadas.
El Observatorio de Derechos Sexuales y Reproductivos, de la Organización de Mujeres Salvadoreñas por la Paz (ORMUSA) y el Foro Nacional de Salud reconocen que el incremento en los casos de mortalidad materna no solo está relacionado a la pandemia, sino también con la desarticulación de estas redes.
Además de la reducción en los servicios de atención prenatal y el temor de las mujeres a ser contagiadas, las restricciones a la movilidad que se impusieron en El Salvador y Honduras impidieron que muchas mujeres pudieran trasladarse para ser atendidas. El 16 de marzo de 2020 el gobierno de Honduras anunció un toque de queda absoluto indefinido en cuatro regiones del país. Las autoridades informaron que quienes requirieran movilizarse por motivos de salud, debían presentar “su carné, constancia médica y su cédula de identidad” para que les autoricen el tránsito durante el toque de queda. El control militar y policial se mantuvo así hasta finales de noviembre del año pasado.
En El Salvador la cuarentena fue decretada el 15 de marzo en todo el territorio nacional y se prolongó por cinco meses. Se prohibieron todas las actividades no esenciales y se inhabilitó el transporte público en el país.
Una deuda con la autonomía de las mujeres

Las dificultades que millones de mujeres tienen en la región para llegar a las unidades médicas por su escasez o su lejanía ya existían antes de la pandemia, al igual que un factor estructural que les complica más las cosas: la desigualdad de género.
Muchas mujeres no tienen autonomía económica para tomar transporte público y desplazarse a sus consultas. Otras no pueden dejar sus labores de cuidado para llevar un control prenatal adecuado.
Además de la autonomía económica, la salud materna está atravesada también por la autonomía corporal. “La mortalidad materna es el resultado final de toda la salud reproductiva”, explica el médico y secretario técnico del Comité Promotor por una Maternidad Segura en México, David Meléndez, y enfatiza: “las mujeres que no tuvieron acceso a anticonceptivos o no pudieron interrumpir su embarazo, ahí se concreta todo. Por eso es un indicador que refleja la política social de un país”.

“No podemos obviar el estatus que tiene la mujer en su familia y en la sociedad. Muchas mujeres no tienen recursos propios y no pueden decidir ir a atenderse”, pasa por la decisión de sus parejas, padres, hijos o la familia del esposo”.
Dr. Bremen de Mucio, asesor regional en salud materna de la Organización Panamericana de la Salud (OPS).
El Observatorio de Derechos Sexuales y Reproductivos de ORMUSA reclama que durante el tiempo en el que se decretó la cuarentena obligatoria, el Estado salvadoreño no reconoció los servicios de salud reproductiva como esenciales. Esta situación profundizó los problemas existentes en la materia, dentro de un país que no permite la interrupción del embarazo bajo ninguna de sus causales y que, incluso, ha presentado reformas de ley para incrementar las penas por hasta 50 años para quienes aborten bajo cualquier circunstancia. En consecuencia, 4 mujeres embarazadas de las 22 que fallecieron de enero a julio de 2021, murieron por embarazos ectópicos y otras complicaciones que, pese a poner en riesgo sus vidas, no podían interrumpirse.
Además, en cuanto a los métodos de planificación familiar, en El Salvador se reportaron 40 mil 467 atenciones menos en 2020 que en 2019, una reducción del 25%.
En México, el Consejo Nacional de la Evaluación de la Política de Desarrollo Social estima en un informe de 2020 que la falta de acceso a anticonceptivos derivada de la pandemia podría traducirse en hasta 202 mil embarazos no planeados durante 2020 y 2021.
Por su parte el Fondo de Población de las Naciones Unidas (UNFPA) estimó que la falta de acceso a métodos de anticoncepción por la pandemia podría derivar en más de 7 mil 500 embarazos no deseados en Guatemala.
En Honduras, “no existieron medidas con respecto a salud sexual y reproductiva”, expone Karol Bobadilla, abogada de la organización Optio. “Hubo muchísimas mujeres que no tuvieron acceso a anticonceptivos y surgieron muchos embarazos no deseados en un país donde el aborto está totalmente penalizado”, destaca.
El virus, un culpable más
Claudia Mariana Pérez Martínez, gineco-obstetra en la clínica privada de la mujer Reina Madre en México, cuenta que cuando inició la pandemia de COVID-19 el sector médico temió que la nueva enfermedad representara un peligro letal para las mujeres embarazadas. Esto debido a la experiencia que dejó la influenza en 2009, durante la cual se observó una clara relación con el aumento de la mortalidad materna alrededor del mundo, según estudios.
Hasta ahora, la evidencia científica indica que una infección por el virus SARS-CoV-2 sí puede tener efectos diferenciados cuando se presenta en el embarazo o el puerperio. Si bien las mujeres con esas condiciones, en general, no tienen más probabilidad de morir por COVID-19 en comparación con las mujeres en edad reproductiva no embarazadas, sí presentan una mayor tendencia a desarrollar una forma grave de la enfermedad.
En ese sentido, un metaanálisis publicado a principios de 2021 identificó que las mujeres embarazadas que dieron positivo a COVID-19 tuvieron mayor riesgo de ser ingresadas a unidades de cuidados intensivos y requerir ventilación mecánica invasiva. La investigación también reveló que la COVID-19 está asociada a complicaciones del propio embarazo, siendo el sufrimiento fetal y el rompimiento prematuro de membranas las más frecuentes.
Asimismo, se observó que la enfermedad desencadena una mayor necesidad de cesáreas, mientras que los nacidos tendieron a ser prematuros, con bajo peso y con mayores riesgos de ser ingresados a cuidados intensivos neonatales.
Estas afectaciones se deben a los ajustes fisiológicos y anatómicos que conlleva el embarazo. Por ejemplo, de manera natural en las embarazadas aumenta el gasto cardíaco, se incrementa la función renal y disminuye la capacidad pulmonar. Es decir, el organismo de una embarazada realiza un esfuerzo muy alto, prácticamente trabajando el doble, y si a eso se suma una infección por SARS-CoV-2 los resultados pueden ser severos.
En entrevista para este reportaje, la doctora Zarela Chinolla Arellano -jefa del Departamento Clínico de la Unidad Médica de Alta Especialidad en el Hospital de Gineco Obstetricia 3 del Centro Médico Nacional “La Raza”, en México- mencionó que la vulnerabilidad ante el virus causante de la enfermedad COVID-19 se presenta durante todo el embarazo.
En el primer trimestre el riesgo se atribuye sobre todo “a que el sistema inmunológico de las embarazadas no se encuentra al cien por ciento, sino que cambia bastante para que el embrión pueda llevar a cabo ciertas acciones, como implantarse en el útero”, dice la especialista, “de lo contrario la respuesta inmune podría tan severa que el embarazo sería rechazado”.
Sin embargo, es en el segundo y tercer trimestre del embarazo, así como en el puerperio, cuando la COVID-19 puede provocar los peores desenlaces.
La razón tiene que ver, a grandes rasgos, con los principales puntos de ataque del coronavirus. Entre ellos se encuentran los pulmones y el sistema cardiovascular, partes del cuerpo que de inicio están bajo estrés en las mujeres embarazadas.
Al respecto, Chinolla-Arellano señala que “se sabe que la COVID-19 puede generar procesos proinflamatorios que a su vez activan la cascada de coagulación. Esto facilita la formación de trombos o coágulos, una predisposición que ya traen las personas embarazadas y que no hace sino aumentar con la enfermedad”.
En este sentido, la COVID-19 en el embarazo puede provocar un cuadro similar a la preeclampsia y procesos de trombosis en la placenta, a nivel pulmonar e incluso en el sistema nervioso central, respuestas que constituyen algunas de las causas más frecuentes de muerte por COVID-19.
Otra afectación que a menudo han notado los especialistas en los casos graves de COVID-19 durante el embarazo es el denominado Síndrome de Respuesta Inflamatoria Sistémica. “Esto sucede cuando el sistema inmune ya no puede distinguir la infección y envía defensas a todo el cuerpo, generando una destrucción masiva en la que aparecen problemas hipertensivos, de circulación y de disminución del líquido amniótico”, agrega la también profesora de pregrado y posgrado en la Universidad Nacional Autónoma de México.
De acuerdo con los Centros para el Control y la Prevención de Enfermedades de Estados Unidos, el riesgo de que se presenten este tipo de consecuencias por COVID-19 en el embarazo aumenta con la edad de la mujer, en especial a partir de los 25 años. Asimismo, la probabilidad de escenarios graves es mayor cuando existen condiciones médicas subyacentes, como el sobrepeso y la obesidad. Estas dos comorbilidades son de particular preocupación en Latinoamérica y el Caribe, donde según la International Federation of Gynecology and Obstetrics 70% de las mujeres en edad reproductiva (entre 20 y 49 años) las padecen.
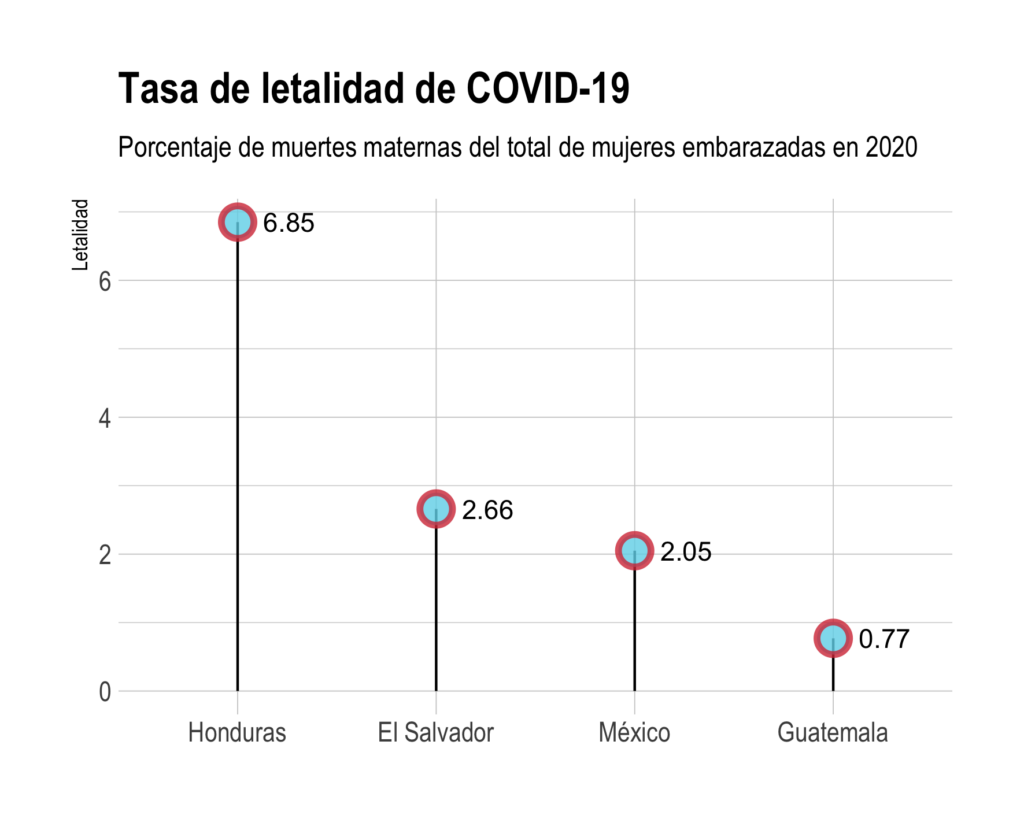
Todos estos riesgos anclados a la biología de las mujeres embarazadas han provocado que la COVID-19 haya desplazado a las causas de mortalidad materna históricamente documentadas. Desde enero de 2020 hasta el 28 de octubre de 2021, la OPS registró 564 embarazadas contagiadas de COVID-19 en El Salvador, de las cuales 15 fallecieron, lo cual significa una tasa de letalidad de 2.66%. En ese mismo periodo, Guatemala reportó 1,958 contagios en embarazadas y 15 fallecimientos, es decir, una tasa de letalidad de 0.77%. Honduras registró 818 mujeres embarazadas con COVID-19, de las cuales fallecieron 56, representando la tasa de letalidad más alta de este comparativo con 6.85%. Finalmente, México presenta el mayor número de contagios en embarazadas del comparativo con 29 mil 813 que derivaron en 610 muertes, lo cual refleja una tasa de letalidad de 2.05%.
ese a estas cifras, Claudia Mariana Pérez Martínez pide no perder de vista la complejidad del problema. La especialista señala que “el aumento de la mortalidad materna durante la pandemia no ha sido solo consecuencia de que las embarazadas enfermaran de COVID-19, sino también ha sido resultado de la poca capacidad resolutiva de los servicios de salud”. Esto se ha hecho patente a través de la reconversión y saturación hospitalaria, factores a los que se suman la falta de un tratamiento específico, errores en el diagnóstico y miedo.
“Al principio de la pandemia hicimos una pequeña encuesta digital”, dice Hilda Argüelles del OMM, “queríamos indagar cuáles eran las preocupaciones de las mujeres que se encontraban embarazadas en ese momento, y lo que detectamos es que había mucho temor de acercarse a las unidades de salud”. En su práctica médica, tanto Claudia Mariana Pérez Martínez como Zarela Chinolla Arellano notaron este fenómeno, pues las pacientes tendían a ocultar los síntomas de COVID-19 y llegaban al hospital con la enfermedad muy avanzada.
Impedir esos escenarios fatales ahora es posible mediante la vacunación contra la COVID-19, una acción que no solo es segura y está justificada, sino que debe ser prioritaria según la evidencia más reciente.
Al respecto, un seguimiento a más de 170 mil mujeres que recibieron la vacuna estando embarazadas en Estados Unidos -donde se han aplicado principalmente los biológicos de Pfizer y Moderna basados en un tecnología de ARN mensajero- ha descartado hasta ahora efectos negativos de la inmunización en las madres y sus bebés. Por su parte, la Organización Mundial de la Salud indica que todas las vacunas que ha aprobado son seguras para administrar durante el embarazo.
Los países de este comparativo han respondido a dichas pruebas en distintos momentos. México convocó a las embarazadas para recibir la vacuna en mayo de 2021, sin embargo, al no contar con un padrón abierto de las dosis administradas, se desconoce qué parte de esta población prioritaria ha sido inmunizada. El Salvador hizo lo propio a partir de julio, pero el número de dosis permanece como información bajo reserva. Finalmente, en Guatemala y Honduras la primera dosis para embarazadas se habilitó en agosto, y a la fecha poco más de 22 mil y 65 825 de estas mujeres, respectivamente, han sido vacunadas.
Reducir las muertes maternas

A pesar de las deudas que los sistemas de salud tienen con las mujeres embarazadas, la doctora Marianela Martínez, de la organización Optio, considera que toman las muertes maternas como algo muy serio. “Es muy diferente que muera un anciano en una sala de medicina interna a que muera una mujer embarazada”, comenta la médica. Esto se debe a que es “una circunstancia donde generalmente la gente no muere. Para la sociedad eso es inconcebible”.
Es por esto que especialistas, activistas y miembros de organizaciones coinciden en que esta crisis es un llamado urgente de atención. Las exigencias y recomendaciones que organismos internacionales, académicos y la sociedad civil llevan haciendo por años para atender la mortalidad materna cobró más relevancia que nunca. Además de las problemáticas estructurales que arrastraba cada país, ahora se suma el riesgo particular que las embarazadas tienen ante la COVID-19.
“Si tú quieres reducir la mortalidad materna, la intervención de mayor impacto, la más eficaz, la más eficiente es la anticoncepción”, afirma David Meléndez. “Otra de las reformas que hay que considerar es la despenalización del aborto por tres causales: cuando el embarazo represente un riesgo para la vida de la mujer, sea fruto de una violación o incesto, o existan malformaciones fetales incompatibles con la vida”, sugiere Marianela Martínez.
“Es inaudito que mujeres y niñas se mueran porque no tuvieron acceso a la terminación de su embarazo al tener condiciones que las predisponen a morir si se embarazan”, puntualiza.
Además del acceso a estos derechos, las organizaciones hacen énfasis en que es urgente implementar educación sexual integral a los programas del Estado. Los cuatro países tienen en común una deuda con su población al respecto.
Por otro lado, la necesidad de atomizar los servicios de salud y acercarlos más a las mujeres ha sido central en la búsqueda de soluciones. La experiencia que El Salvador había tenido hasta antes del 2019 con un modelo descentralizado es un buen ejemplo de políticas de salud que funcionan en la reducción de la mortalidad materna y que especialistas de otros países también reclaman.
Además de la proliferación de unidades médicas, David Meléndez agrega que el primer nivel de atención debe contar con todos los insumos de salud sexual, reproductiva, materna y neonatal. “Desde anticoncepción, pasando por lo necesario para el cuidado prenatal como ácido fólico o el acceso a ultrasonido, hasta pinzas y otros instrumentos para partos sin complicaciones”, explica el médico.

Frente a todas estas necesidades hay un perfil clave para atenderlas y que no ha sido valorado como tal: el de las parteras, matronas o comadronas.
Existen las tradicionales y las profesionales y su labor puede cubrir hasta el 80% de los servicios de salud sexual, reproductiva, materna y neonatal: desde poner un implante anticonceptivo, realizar una interrupción voluntaria del embarazo o asistir un parto. No pueden realizar cesáreas, pero sí detectar y estabilizar complicaciones para derivarlas a un médico.
La Confederación Internacional de Matronas (CIM), en alianza con el Fondo de Población de las Naciones Unidas (UNFPA) y la Organización Mundial de la Salud (OMS), publicaron el informe El estado de las parteras en el mundo, 2021. En este documento presentan un análisis en 88 países que demuestra que una ampliación sustancial de la cobertura de las intervenciones prestadas por parteras (un aumento del 25% cada cinco años de aquí a 2035) podría evitar el 40% de las muertes maternas.
En Honduras y El Salvador la partería no está regulada y eso contribuye a la estigmatización y precarización de su trabajo. Para la Asociación de Partería Indígena y Comunitaria (Asparinco), en El Salvador, la exclusión de las parteras tradicionales en las redes de salud comunitaria del Estado es un factor que debilita las estrategias de prevención de la mortalidad materna, pues las instituciones no brindan apoyo ni favorecen la coordinación con estos actores locales para el monitoreo y atención de las mujeres embarazadas, trabajo que hasta ahora realizan de manera individual y voluntaria.
“Ser partera en otros países es una profesión y para el manejo de partos sin complicaciones me parece que debería implementarse en el país”, opina la doctora Marianela Martínez desde Honduras. “Le toca a la Secretaría de Salud y a todo el equipo multidisciplinario regular esta actividad y tenerla cerca, darle un buen seguimiento”, agrega.
El beneficio que la partería tiene en la salud también se refleja en términos económicos. “Tener parteras en el primer nivel de atención es costo efectivo”, declara Florencia Francisconi, representante regional para América Latina en la Confederación Internacional de Matronas. “Un médico ginecólogo obstetra no debería estar en el primer nivel de atención, tiene una especialidad médico-quirúrgica y tiene que estar resolviendo patologías. Las parteras tenemos que estar atendiendo el embarazo, que es un proceso fisiológico”, expone.
En Guatemala, el Ministerio de Salud y Asistencia Social (MSPAS) cuenta con una política nacional de comadronas que obliga a los servicios de salud a darle a la abuelas comadronas capacitaciones y a su vez ellas conducen a las mujeres que atienden a que vayan a los servicios de salud, y participen de las consultas prenatales.
En algunas regiones de México, el trabajo de las parteras es determinante. “En Chiapas, la entidad con más parteras tradicionales, muchas veces son el único agente de salud con experiencia para atender partos. Que el Estado mexicano no reconozca que no logra llegar a todas las mujeres y la labor de las parteras es una deuda con el aporte y el trabajo que hacen día a día”, declara Hilda Argüelles, del Observatorio de Mortalidad Materna.
“La evidencia científica está, ahora resta que los gobiernos salden las deudas pendientes que tienen con las mujeres y con las parteras”, manifiesta Florencia Francisconi. No solamente falta la regulación en Honduras o El Salvador, sino también formación profesional, autonomía y respeto para hacer su trabajo. Existe mucho estigma y minorización en torno a la partería, que Florencia explica como un tema de género. “Somos mujeres asistiendo mujeres”. Por otro lado, Hilda Argüelles realizó una investigación sobre la partería que explora las tensiones históricas cuando surge la medicina como ciencia y desplaza a la partería, que pasó de ser un oficio de mujeres a un oficio de hombres. “Son cuestiones de género y también hay componentes de discriminación y racismo porque muchas parteras son indígenas”, sostiene la médica y antropóloga.
Finalmente, una deuda histórica pendiente es el fortalecimiento de la autonomía de las mujeres. El acceso a la información sobre sus cuerpos, la posibilidad de elegir la maternidad y de llevarla de la manera que ellas prefieran debe estar garantizado por las instituciones del Estado. “Me parece que estamos perdiendo tiempo de oro en cuanto a fortalecer los derechos de las mujeres para decidir cómo parir y que el Estado lo pueda garantizar de manera segura”, opina Argüelles.
Desde el Comité Promotor por una Maternidad Segura hablan de “empoderar a la población” con políticas de salud basadas en el autocuidado. “Estás obligado a decirle a la población cómo puedes prevenir un embarazo no deseado, por ejemplo”, afirma David Meléndez y asegura que el enfoque de atención primario le da poder a la población.
Con el nuevo riesgo particular que la COVID-19 significa para mujeres embarazadas, el acceso a información clara, verificada y contextualizada sobre la vacuna se suma a las prioridades que los Estados deben tener con esta población. “En las campañas de comunicación es muy importante que hablen el idioma local”, explica Mirna Montenegro, directora del Observatorio en Salud Sexual y Reproductiva en Guatemala.
La mortalidad materna es un reflejo de cuánto falta en el camino de empoderamiento de las mujeres y la gestión de su salud. La pandemia aceleró la urgencia, pero los pasos a tomar están ahí. Es momento de arrancar.



